1.5
Vaimset tervist toetavad tegevused ja teenused Eestis – hetkeolukord ja arenguvajadused
Aasta jooksul kogeb iga viies inimene üle maailma vaimse tervise probleeme (Steel jt 2014), sama suhe Eesti rahvastiku puhul tähendab ligikaudu 260 000 inimest aastas. Perioodi 2016–2020 raviarvetel on põhi- või kaasuva diagnoosina märgitud psüühikahäire üle 140 000 inimesel. Seega võib järeldada, et enam kui 100 000 inimest ei otsi või ei saa oma vaimse tervise probleemile abi tervishoiusüsteemist. OECD hinnangul kaotab Eesti vaimse tervise probleemide tõttu igal aastal 2,8% SKTst ehk 572 miljonit eurot (OECD 2021).
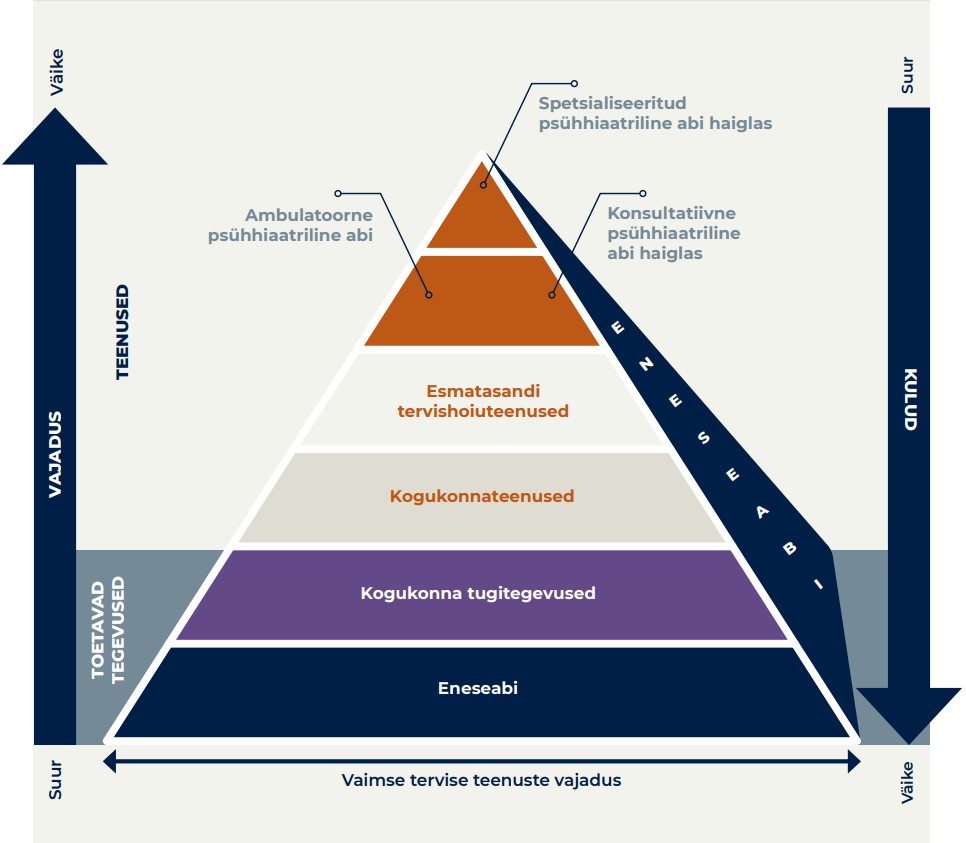
Vaimse tervise rohelises raamatus on esitatud visioon vaimse tervise teenuste korralduse ja neid toetavate tegevuste optimaalsest jaotusest (Sotsiaalministeerium 2020a; joonis 1.5.1). Selle püramiidina kujutatud visiooni järgi on suurim vajadus eeskätt madalamate tasandite sekkumiste, sealhulgas eneseabi ning vaimset tervist toetavate kogukondlike tugiteenuste ja -tegevuste järele. Teenuste hierarhias kõrgem spetsialiseeritud abi on kulukam, kuid abivajajate hulk väiksem, juhul kui madalamad tasandid toimivad tõhusalt.
Eestis on vaimse tervise teenuste süsteemi juurprobleemideks raviteekonna1 killustatus ja keerulisus, spetsialistide puudus, koostöö puudumine ja ebaselge rollijaotus, ebapiisav inimkesksus teenuste korralduses ning kodu- ja kogukonnateenuste vähesus.
Seni on valdkonna arenguvajadusena silmas peetud eelkõige eriarstiabi spetsialistide poolt osutatavate teenuste kättesaadavust. Seetõttu jõuavad vaimse tervise teenust saama peamiselt inimesed, kelle probleemid on juba kriitilised. Kui aidata inimest enne probleemide süvenemist, väheneb aja möödudes eriarstiabi vajajate hulk. Tõhusad ja kvaliteetsed vaimse tervise tugiteenused kogukonnas vähendaksid nõudlust kõrgema tasandi abi järele, kuid kogukonnateenuste rahastamine on Eestis hetkel killustatud riigiasutuste, kohalike omavalitsuste ja vabaühenduste vahel, teenused on ajutise loomuga ning ebaühtlase kvaliteediga. Vaimse tervise probleemidega kaasneb sageli häbimärgistamine, mis omakorda takistab abi otsimist ja saamist.
Artiklis antakse ülevaade vaimse tervise sekkumiste – toetavate tegevuste ja teenuste – eri liikidest Eestis. Kirjeldatakse probleeme ja arenguvajadusi ning võimalikke lahendusteid. Artiklit läbib põhimõte, et vaimse tervise probleeme on odavam ennetada kui ravida ning vaimset tervist toetavad sekkumised on kulutõhusad.
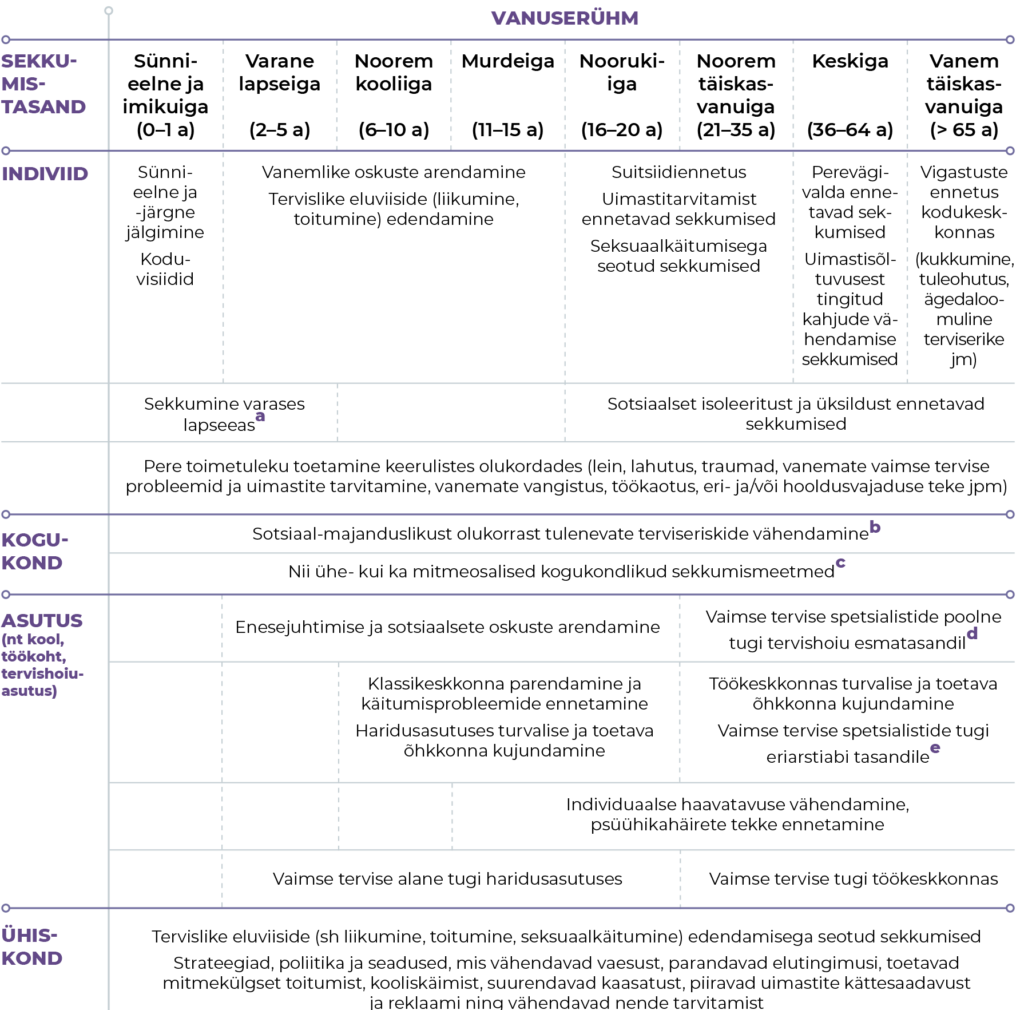
Vaimse tervise sekkumiste eesmärk on toetada inimeste heaolu ning hoida ära vaimse tervise probleemide ja nende tagajärgede väljakujunemine, süvenemine ja kordumine. Kuna inimese käitumist ja heaolu mõjutavad nii individuaalsed, sotsiaalsed kui ka struktuuritasandi tegurid (Barry ja Jenkins 2007), leiavad ka sekkumised aset eri keskkondades ja on suunatud eri sihtrühmadele (tabel 1.5.1). Vaimse tervise toetamist saab alustada elukeskkonna kohandamise ja (enese)abi võimaluste laiendamisega.
Märkimisväärne osa vaimse tervise probleeme on ennetatavad ja lahendatavad enne tervishoiusüsteemi jõudmist. Juhul kui tervishoiuspetsialisti sekkumine on siiski vajalik, peaks inimene saama abi eelistatult esmatasandilt. Perearstidele on loodud võimalused vaimse tervise spetsialistide kaasamiseks, alates vaimse tervise õest kuni psühhiaatrilisele ravile suunamiseni. Tervishoiuteenuste osutamist toetavad seejuures mitmesugused digilahendused (nt e-terviselugu, digiretsept, kaugvastuvõtud ja e-konsultatsioonid).
Üldisemalt võib sekkumised jagada kolme rühma: ennetus, ravi ja järeltegevused (joonis 1.5.2). Läbivalt oluline roll on kõigi nende tegevusvaldkondade puhul inimese tugivõrgustikul, kogukonna tugiteenustel ning eneseabil.
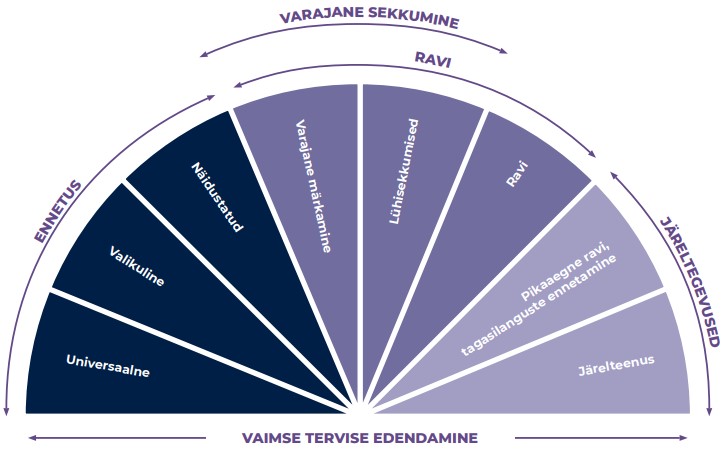
Ennetavad sekkumised hoiavad ära probleemide tekke
Ennetava sekkumise eesmärk on hoida ära probleemi tekkimine või häire väljakujunemine elukaare vältel. Näiteks saab lapse vaimse tervise probleemide tekkimist ennetada juba enne lapse sündi, aidates tulevastel vanematel mõista suhtemustreid, omandada teadmisi lapse arengust ja jälgides lapseootel naise vaimset ja füüsilist tervist. Eestis saavad vanemad osaleda perekooli loengutes ning tulevast ema jälgib ämmaemand, kuid peresuhetes toimuvatest muutustest räägitakse enne sünnitust vähe.
Vanemlust toetavad sekkumised (nt vanemlusprogrammid, pere- ja paariteraapia) on tõendatult tulemuslikud (Le jt 2021), kuid Eestis on need enamasti tasulised ega ole kõigile kättesaadavad. Üle poole Eesti lapsevanematest on tundnud, et vajaksid lapsevanemana nõu ja abi, kuid ei tea, kuhu abi saamiseks pöörduda või pole söandanud seda teha (Anniste jt 2018).
EESTIS ON LASTEVANEMAID TOETAVAID KOOLITUSKURSUSI
- Vanemlusprogramm „Imelised aastad“ on suunatud 2–8-aastaste laste vanematele ja teistele last kasvatavatele täiskasvanutele, kes vajavad tuge ja soovivad õppida, kuidas laste kasvatamisega paremini toime tulla. Programm kestab 16 nädalat, igal nädalal kohtutakse väikeses grupis 2–2,5 tundi. Koolitusel kasutatakse aktiivõppe meetodeid: kahe kogenud koolitaja juhendamisel õpitakse tõhusat piiride seadmist, lapse julgustamist ja tunnustamist, konfliktide lahendamist ja stressiga toimetulekut. Kohapeale on organiseeritud lastehoid.
- Gordoni perekooli lapsevanema suhtlustreening on mõeldud lapsevanematele või last kasvatavatele täiskasvanutele, samuti lapsevanemate või lastega töötavatele spetsialistidele, kellel on tekkinud küsimusi laste kasvatamise ja peresuhete kohta. Programm kestab 8 nädalat, igal nädalal kohtutakse väikeses grupis 3 tundi. Koolitusel kasutatakse aktiivõppe meetodeid ja õpitakse aktiivse kuulamise, kehtestamise ja konflikti lahendamise viise.
Kui esimestel aastatel toetab lapse vaimset tervist kõige enam perekond, siis lasteaeda või lastehoidu minek loob võimaluse vaimse tervise probleemide ennetuseks haridusasutustes (vt Valk jt 3. peatükis). Ennetuse eesmärk lasteaias ja koolis on arendada eakohast sotsiaal-emotsionaalset pädevust ning kujundada turvalist ja hoolivat õhkkonda. Näiteks rakendatakse koolides VEPA (,,Veel paremaks!“) käitumisoskuste mängu ja KiVa (Kiusamisvaba Kool) ennetusprogramme, mille vaimse tervise probleeme vähendav mõju on uuringutega tõestatud. Samas on ennetavate sekkumiste kasutamine haridusasutustes ebaühtlane ning mitme kasutusel oleva sekkumise mõjusus ja kvaliteet on teadmata. Haavatavamatele rühmadele suunatud sekkumised pole kõigile kättesaadavad – Riigikontrolli (2020) auditi põhjal saab vaid 2/3 lastest haridusasutuse kaudu vajalikke ja seadusega ettenähtud tugiteenuseid (sotsiaalpedagoog, koolipsühholoog, eripedagoog, logopeed).
Eesti koolis töötav tugispetsialist ennetuse olukorra kohta haridusvaldkonnas:
„Meil on väga vähe olnud ennetusvõimalusi, pigem on tulekahjude kustutamine, sest abivajajaid on nii palju, nii kooli personali kui ka õpilasi.“
Murde- ja noorukieas suureneb ennetuses kogukonna roll. Näiteks mõjutab alkoholi- ja tubakapoliitika (sh ainete kättesaadavus) alaealiste uimastitarvitamist, mis on omakorda seotud teiste vaimse tervise probleemidega (vt Vorobjov jt 2. peatükis). Täiskasvanueas keskendub ennetus kogukonnas peamiselt üksilduse ja eraldatuse vähendamisele ja sotsiaalsete suhete toetamisele huvitegevuse, vaimset heaolu toetavate tugigruppide jmt kaudu.
MÄRKUSED:
a Näiteks osalemine kvaliteetses alushariduses, mis toetab teadlikult lapse heaolu ja arengut; suure väärkohtlemise riskiga peredele suunatud sekkumised; tervishoiusüsteemi sekkumised, mille eesmärk on ära hoida arenguhäirete väljakujunemist ja edasiarenemist.
b Tugiteenuseid (sh päevahoid, koduteenused ja isiklik abi) pakub või vahendab kogukonnas kohalik omavalitsus (KOV) sotsiaaltöötajate, lastekaitsespetsialistide jt kaudu.
c Kogukondlike sekkumismeetmete hulka kuuluvad psühholoogiline nõustamine (nii individuaalselt kui ka grupis), tugigrupid, sekkumisprogrammid (nt „Imelised aastad“) jt. Erinevates tugisüsteemides võib toe sisu ja vorm mõneti erineda, nt haridusasutustes pakuvad esmast vaimse tervise tuge lisaks koolipsühholoogidele õpetajad, HEV koordinaatorid, eri- ja sotsiaalpedagoogid jt, töökeskkonnas aga (töö)psühholoogid ja tööalased juhendajad (st superviisorid ja coach’id).
d Tervishoiu esmatasandil töötavate vaimse tervise spetsialistide hulka kuuluvad vaimse tervise õed ja psühholoogid (sh psühholoog-nõustajad ja juhendamise all töötavad kutseta psühholoogid).
e Eriarstiabis töötavate vaimse tervise spetsialistide hulka kuuluvad vaimse tervise õed, kliinilised psühholoogid ja psühhiaatrid.
Rahvatervise spetsialist vaimset tervist toetava ennetuse kohta kogukonnas:
„Ma arvan, et hästi suur mõju on ikka sellisel kogukondlikul nii-öelda kaasamisel või ennetamisel … ma mõtlengi just külaseltsid ja sellised, kes käivadki koos, et nad ei peaks nagu olema puhtalt mingid tantsu-lauluseltsid, et tegelikult annab neid hästi palju siduda ikkagi sellise muu teemaga ka, et ütleme kaasata neid, kes võib-olla muidu ise ei tule välja … et meie küll nagu sellega oleme tegelnud nüüd.“
Tööealistel inimestel mõjutab vaimset tervist töökeskkond (vt Kovaljov jt 3. peatükis). Ennetustegevus töökohal vaimse tervise hoidmiseks on Eestis lapsekingades. Mõnes asutuses pakutakse või vahendatakse küll psühholoogilist nõustamist või koolitusi, kuid vähe on pikaaegseid süsteemseid terviklahendusi, mis sisaldavad juhtkonna pädevuse arendamist vaimse tervise toetamiseks töökohal, töötajate kaasamist, ühistegevusi, töökoormuse vähendamist ja paindlikke töötingimusi.
Kogukondlike sekkumiste puhul on suur roll kohalikel omavalitsustel ja vabaühendustel
Vaimse tervise sekkumistel (tugiteenustel ja -tegevustel) on kohaliku omavalitsuse (KOV) tasandil ja kogukonnas suur, kuid Eestis pigem alakasutatud potentsiaal. KOVid saavad toetada inimese püüdlusi varakult abi ja toetust leida, vahendades näiteks huviringe ja seltsitegevust ning sihipärast vabatahtlikku abi, aga ka formaalsemaid teenuseid, nagu nõustamisteenused ja sotsiaaltransport, samuti pakkudes ligipääsu tugigruppidele ja sekkumisprogrammidele. Kogukonna tugiteenuste hea näide on elukohalähedane psühholoogiline nõustamine, mille kättesaadavaks tegemisel on oluline roll just elukohajärgsel KOVil. 2021. aastal avanes KOVidel ja esmatasandi tervisekeskustel esimest korda võimalus saada riigilt rahalist tuge psühholoogilise abi ja vaimset tervist toetavate teenuste pakkumiseks kogukonnas.
Märkimisväärne hulk vaimset tervist edendavaid ja toetavaid tegevusi kogukondades on Eestis seni toimunud tänu vabaühendustele. Vabaühenduste tegevust Eestis vaimse tervise edendamisel iseloomustab sageli vähene koordineeritus, suur ebaühtlus sekkumiste tõenduspõhisuses ja mõju hindamises ning valdavalt projektipõhine rahastamine, mis raskendab ka mõjusaks osutunud tegevuste kestlikkust. Valdkonna vabaühendusi koondab Eesti Vaimse Tervise ja Heaolu Koalitsioon VATEK, mis võrgustikuna tegeleb nii huvikaitse kui ka valdkonna poliitika kujundamisega ning haldab abivõimalusi vahendavat platvormi enesetunne.ee. Häid näiteid vabaühenduste tegevustest vaimse tervise valdkonnas leiab veelgi, usaldusväärsusele ja eetilisusele annab garantii VATEKi liikmesus.
Maailmas katsetatakse aina enam ennetavaid veebisekkumisi, mille tulemuslikkuse kohta on veel vähe andmeid. Eestis käivad nii kohalikul tasandil kui ka üle riigi koos erinevad (sh virtuaalsed) tugigrupid (nt aktiivsus- ja tähelepanuhäirega laste vanemate tugigrupp, dementsusega inimeste lähedaste tugigrupp), kuid neist teatakse vähe ning kohtade arv ja rahastus on piiratud.
Aina enam koguvad populaarsust vaimse tervise äpid ja muud rakendused, kuid nende tõenduspõhisus vajab veel kinnitust.
Vaimse tervise sekkumised ravi- ja järeltegevustena aitavad probleemidega tegeleda ja nendest taastuda
Tervisemure või haigestumise korral on inimese esmane loomulik kontakt tema perearst koos tugimeeskonnaga. Perearsti tugimeeskonnas saab olla lisaks kohustuslikele erialaspetsialistidele (pereõde, ämmaemand, füsioterapeut) ka vaimse tervise spetsialiste (vaimse tervise õde, psühholoog-nõustaja). Kui perearsti meeskonnas vaimse tervise spetsialist puudub, saab ta neid kaasata väljastpoolt (kliiniline psühholoog, psühhiaater). Alaealise saab perearst suunata ka laste ja noorte vaimse tervise keskusesse või kabinetti.
Perearst koos oma tugimeeskonnaga on tervishoiusüsteemis vaimse tervise probleemide ja riskide esmamärkaja, psüühikahäirete diagnoosija ja ravi koordineerija ning krooniliste haigustega patsientide seisundi ja ravi jälgija haigusest taastumiseks ja tagasilanguste ennetamiseks (Sotsiaalministeerium 2020a).
Vaimse tervise teenuste pakkumine esmatasandi tervisekeskustes on praegu üksnes soovituslik. Perearstide ja nende tugimeeskondade valmisolek vaimse tervise probleemidega tegelda on regiooniti väga erinev, sõltudes muu hulgas personali teadmistest ja oskustest, hindamisvahendite olemasolust ning koostöövõrgustiku tugevusest. Probleemiks on nii puudulik ettevalmistus kui ka ebapiisav koostöö vaimse tervise spetsialistidega. Sageli ei saa perearsti poole pöörduja oma vaimse tervise murele abi ka siis, kui ta suunatakse edasi vaimse tervise spetsialisti juurde, kuna spetsialiste ei jätku ja ravijärjekorrad on pikad.
Suur osa vaimse tervise probleemidega inimestest ei otsi spetsialisti abi, kuigi abi saamine varases staadiumis oleks kasulik nii elukvaliteedi kui ka tervishoiukulude kokkuhoiu mõttes. Üks olulisi takistusi probleemide äratundmisel ja lahenduste leidmisel on inimeste negatiivsed hoiakud. Nimelt kaasneb vaimse tervise probleemidega sageli stigma ehk häbimärgistatus (Rüsch jt 2005). Ühiskonna poolt avaldub see näiteks eelarvamustes nii vaimse tervise probleemiga inimeste kui ka abi otsimise suhtes. Üksikisiku jaoks võib see tähendada soovi vältida kokkupuuteid vaimse tervise probleemidega inimestega. Haigestumise korral võib lisanduda enesestigma: vaimse tervise probleemiga inimene võib pidada oma olukorda häbiväärseks ning diskrimineerimise ja sildistamise hirmus hakata ravist eemale hoidma.
Seetõttu otsitakse abi enamasti alles viimases hädas, kui probleemid on juba märkimisväärselt süvenenud ning igapäevane toimetulek ja elukvaliteet märgatavalt halvenenud.
- aastal tehtud Eurobaromeetri uuring näitab, et Eesti elanikud on häbimärgistavate hoiakute poolest ELis esirinnas. Kolmveerand üle 15-aastastest Eesti elanikest pidas vaimse tervise probleemidega inimesi ettearvamatuteks (ELi keskmine 63%), 60% ohuks teistele inimestele (ELi keskmine 37%) ning ligi veerand uskus, et vaimse tervise probleemidega inimesed on oma muredes ise süüdi (ELi keskmine 14%) ning et nad ei taastu kunagi (ELi keskmine 21%). Võrreldes ELi keskmisega otsivad Eesti elanikud halva enesetunde korral harvem tuge tervisespetsialistilt (40% vs. ELi keskmine 50%).
Viimase kümne aastaga on hoiakud aga mõnevõrra muutunud (Sotsiaalministeerium 2016). Oluliselt väiksem osa küsitletutest arvas, et vaimse tervise probleemidega inimesed on enamasti ohtlikud (22% vastanutest) või et vaimse tervise probleemist taastumine ei ole võimalik (10%). Aastaks 2016 uskus enamik vastajaid, et vaimse tervise probleeme võib kogeda igaüks (89%), samuti et psüühikahäire on haigus nagu iga teinegi (81%). Vaatamata mõningale positiivsele arengule näib, et ulatuslik enesestigma eksisteerib endiselt, sest kardetakse hukkamõistu ning eelistatakse pigem oma vaimse tervise probleemi teiste eest varjata (61%). Seega vajab vaimse tervise probleemide normaliseerimine ja stigma vähendamine ühiskonnas jätkuvaid jõupingutusi, et soodustada abiotsimist ning selleni jõudmist. Samas on Eesti inimesed altid otsima toetust alternatiivtõlgenduslikest sotsiaalmeediagruppidest (vt Tiidenberg jt 4. peatükis).
Rahvastiku tervise arengukava 2020–2030 (Sotsiaalministeerium 2020b) tervist toetavate valikute programmis on vaimse tervise sekkumiste valdkonnas välja toodud järgmised prioriteedid:
- tõenduspõhise ja järjepideva vaimse tervise poliitika (sh teenuste ja võrgustike) arendamine ja rakendamine;
- piisava personali tagamine vaimset tervist toetavate teenuste pakkumiseks;
- teenuste integreerimine ja valdkondadeülene koostöö, et teenused oleksid kättesaadavad ja kvaliteetsed, lähtuksid inimese vajadustest ning toetaksid järjepidevalt nii vaimse tervise probleemidega inimesi kui ka nende lähedasi;
- vaimse tervise edendamine, sealhulgas tõenduspõhise teabe kättesaadavaks tegemine, terviseharituse parandamine ja toetava psühhosotsiaalse keskkonna kujundamine.
Eesti tervisesüsteemi peamised probleemid on sotsiaal-majanduslike gruppide ebavõrdsus tervises, ravi halb kättesaadavus, tööjõupuudus tervisevaldkonnas ja süsteemi ebapiisav valmisolek mittenakkushaiguste tõusutrendi pidurdamiseks (Habicht jt 2018). Eesti rahvastiku vaimse tervise uuringu 2020–2022 andmetel käivad sissetulekuta või väga väikese sissetulekuga inimesed oluliselt vähem vaimse tervise spetsialistide vastuvõtul kui suurema sissetulekuga inimesed, kuigi subjektiivseid kaebusi ei esine neil vähem. See viitab teenuste piiratud kättesaadavusele selles elanikkonnarühmas (Eesti rahvastiku vaimse tervise uuringu konsortsium 2022).
Maailma Terviseorganisatsiooni (WHO) vaimse tervise atlas tõi juba 2005. aastal välja, et vaimse tervise probleemide koormus tervishoiusüsteemidele on suurenenud, samal ajal ravi rahastamine proportsionaalselt kasvanud ei ole ning on kaldu suurhaiglatesse koondunud eriarstiabi poole. Viimase pea 20 aasta jooksul on küll mitmes võtmevaldkonnas toimunud edenemine, kuid jätkuvalt on vaimse tervise ressursid nii madalama ja kõrgema elatustasemega riikide vahel kui ka riikide sees ebavõrdselt kättesaadavad. 2020. aastal viitab WHO vaimse tervise atlas, et iseäranis ilmekas on piiratud ligipääs vaimse tervise teenustele tervishoiu esmatasandil.
Igal inimesel on õigus saada õigeaegselt teenust, mida ta vajab.
Vaimse tervise spetsialistide puudus Eestis on aga ulatuslik (Sotsiaalministeerium 2020a). Koolipsühholooge oli 2019. aastal optimaalse kaetusega võrreldes 30–50% ning kliiniliste psühholoogide ja vaimse tervise õdesid on puudu 50% ulatuses. Pidades silmas vajadust suurendada ka tervishoiu esmatasandi võimekust vaimse tervise murede puhul abi andmiseks, kasvab kutsega psühholoogide (psühholoog-nõustaja, kliiniline psühholoog) ja vaimse tervise õdede puudujääk lähiajal umbes kümnendiku võrra.
Kesksel kohal abi planeerimises on haiglavälise (ambulatoorse) psühhiaatrilise abi kättesaadavus. Psühhiaatrias, iseäranis lastepsühhiaatrias on tööjõuvajadus pidevalt kasvanud. Tuginedes OECD andmetele, võiks Eestis töötavate psühhiaatrite ootuspärane suhtarv jääda vahemikku 14–24 psühhiaatrit 100 000 elaniku kohta (OECD 2021). Tervise Arengu Instituudi andmetel töötas 2019. aastal Eestis 228 psühhiaatrit, sealhulgas 24 laste ja noorukite psühhiaatrit (s.o 16 psühhiaatrit 100 000 elaniku kohta). Eesti Psühhiaatrite Seltsi koostatud psühhiaatria eriala arengukava järgi oleks ootuspärane psühhiaatrite arv 260 ehk 30–40 psühhiaatrit praegusest enam. Arvestama peab, et suur osa psühhiaatritest on juba pensioniealised või lähiajal pensioniikka jõudmas.
Ehkki psühhiaatrite arv Eestis on OECD poolt pakutud vahemiku alumise piiri lähedal, jääb see Põhjamaade jt kõrge heaolutasemega riikide tasemele tugevasti alla – näiteks Soomes, Rootsis ja Saksamaal on see 20 või enam – ega kata praegust vajadust.
Spetsialiseeritud eriarstiabi mitteoptimaalne kasutamine (nt tegevused, mida saaks läbi viia esmatasandil) toob kaasa ületöö ja järjekordade pikenemise ning pikana püsimise. Psühhiaatrite tegelik kättesaadavus on seega väiksem, kui suhtarv näitab.
Depressiooniga tööealised inimesed teenuste kättesaadavuse kohta:
„Psühhiaatri juurde pääsesin 8–9 kuud peale esmast perearsti juurde pöördumist.“
„Kuna alguses oli keeruline abi leida, jõudsin psühhiaatri juurde 3–4 aastat hiljem.“
„Psühhiaater ütles, et temal ei ole psühholoogi pakkuda.“
„Perearstikeskuses oleks võinud olla vaimse tervise õde.“
„Teraapiafond – selle kaudu peaks saama psühholoogi juurde. Lõppes jälle tulutult, sest uusi patsiente ei võetavat vastu – proovige uuesti mõne aja pärast. Proovin ja üritan, aga abi ei saa.“
„Tugigruppe ei ole. Tugivõrgustik võiks suurem olla. Puudub inimene, kes toetaks mind.“
Ainuüksi rohkemad ressursid ei too tingimata kaasa soovitud muutusi, sealhulgas ravijärjekordade vähenemist, kõrgemat ravikvaliteeti või paremaid ravitulemusi. Käesoleval ajal on Eesti perearstidel võimalik kasutada inimese suunamiseks tugispetsialistide, näiteks kliinilise psühholoogi juurde selleks loodud rahastusmehhanismi – teraapiafondi. See ressurss on aga alakasutatud – näiteks 2020. aasta jooksul kasutasid perearstid keskmiselt üksnes 38%, 2021. aastal keskmiselt 44%. Teenusteni jõudmise teevad problemaatiliseks bürokraatlikud tõkked teraapiafondi korralduses, perearstide ebapiisav teadlikkus erinevatest vaimse tervise abivõimalustest ning abivõimaluste vähesus.
Tõhus vaimse tervise teenuste süsteem Eestis eeldab terviseteenuste rahastusmudeli ümberkujundamist (Vainre jt 2021). Üks oluline tegur siinkohal on sobiliku väljaõppe, pädevuste ja kutsetunnistusega spetsialistide olemasolu, mis eeldab riikliku koolitusmahu suurendamist. Spetsialistide arvu suurendamine on aga vaid osa terviklahendusest. Vaimse tervise probleemid paiknevad kontiinumil – ajaliselt piiritletud seisunditest tugevalt häirivate kroonilise kuluga haigusteni, üksikprobleemidest häirete kogumiteni. Need seisundid vajavad eri intensiivsusega sekkumisi.
Oluline on pakkuda inimestele väikseima intensiivsusega tuge, mis nende seisundist tulenevalt on vajalik ja efektiivne. Eestis näib olevat põhiküsimus, kuidas vastata inimese abivajadusele sobiva teenusega. Kogukonnas pakutavaid madala sisenemisläve ning madala intensiivsusega vaimset tervist toetavaid tugiteenuseid ja psühhosotsiaalseid sekkumisi on Eestis vähe, kuigi just nende laiem kasutamine võiks lühendada ootejärjekordi ja parandada üldist vaimse tervise teenuse kvaliteeti. See võimaldaks ühtlasi tagada intensiivsemat sekkumist vajavatele inimestele psühhiaatrilise eriarstiabi parema kättesaadavuse.
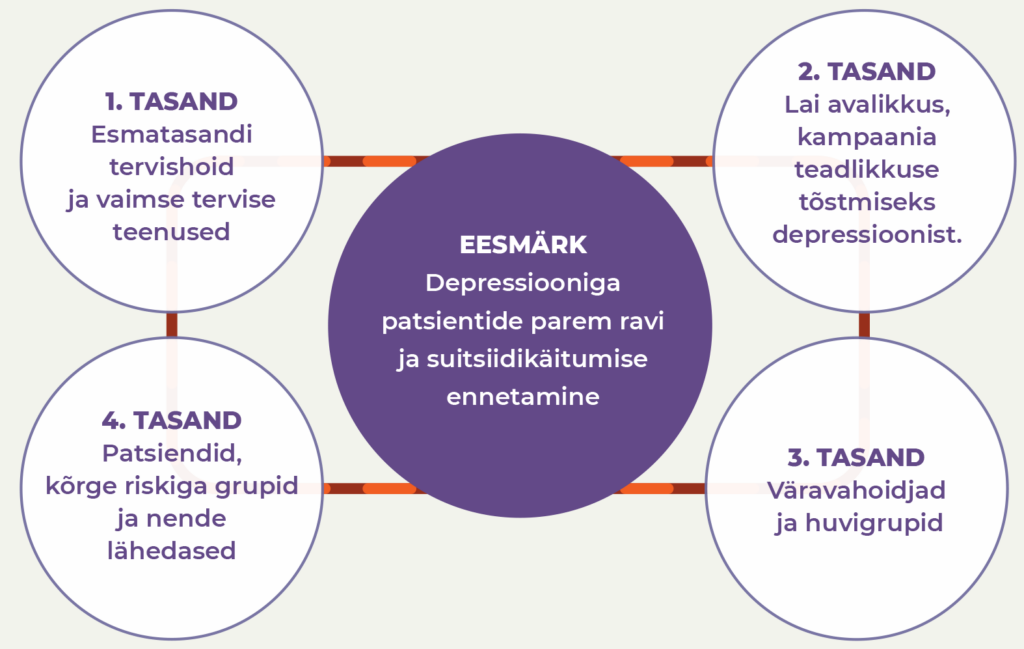
Depressiooniga toimetuleku võrgustik ehk neljatasandiline sekkumismudel kogukonnas
EAAD (European Alliance Against Depression) on sekkumismudel, mille eesmärk on suitsiidikäitumise ennetamine kogukonnas depressiooni varajase äratundmise ja optimaalse ravi abil. Optimaalne ravi on segu farmakoteraapiast ja psühhoteraapiast, millesse saab põimida juhendatud veebipõhise eneseabiprogrammi iFightDepression® kasutamise (www.ifightdepression.com/et). EAAD unikaalsus seisneb sünergias, mille annavad samaaegsed sekkumised neljal tasandil.
- Esmatasandi tervishoiu spetsialistid (nt perearstid ja pereõed), koolitused kerge ja mõõduka depressiooni äratundmiseks ja optimaalseks raviks.
- Lai avalikkus, teavituskampaaniad, et inimesed märkaksid depressiooni ning meedia aitaks kujundada stigmavaba ja abiotsimist soosivat keskkonda.
- „Väravahoidjad“ (nt sotsiaaltöötajad, õpetajad, politseinikud), kellel on võimalus depressiooni varakult märgata ning inimest õigesse kohta abi saamiseks suunata.
- Patsiendid, nende lähedased ja suure riskiga grupid (nt suitsiidikatse teinud või suitsiidi tõttu lähedase kaotanud inimesed), kelle taastumisteekonda saab toetada tugigruppide ja infomaterjalidega.
EAAD on üks lootustandvamaid mitmetasandilisi sekkumismudeleid, mille tõenduspõhisuse kohta leiab viiteid projekti kodulehelt. Eestis rakendab EAAD mudelit alates 2021. aastast Pärnu depressiooniga toimetuleku võrgustik (www.depressioonigatoimetulek.ee).
Eesti tervishoiusüsteemi väljakutse ja võimalus on e-tervise (tervise infosüsteemid, telemeditsiin, digilahendused) efektiivsem rakendamine teenuste osutamisel, integreerimisel ja terviseotsuste langetamisel (Habicht jt 2018). Uute lahenduste, sealhulgas kaugteenuste kasutuselevõtmisega tuleb kohaneda nii teenuse saajatel kui ka pakkujatel. Nii nagu iga teise vaimse tervise teenuse puhul, on ka digilahenduste puhul oluline tagada lisaks kättesaadavusele nende tõenduspõhisus, efektiivsus, kvaliteet ja kulutõhusus.
Viimastel aastatel on suurenenud tervishoiusüsteemi arendusprojektide rahastamine muu hulgas nii inimkesksete raviteekondade kui ka kaugteenuste osutamise võimaluste kujul. COVID-19 pandeemia tingimustes leidis kinnitust, et kriisiolukorras on nii vaimse tervise teenuste osutajad kui ka kasutajad võimelised kaugteenuseid kasutama. Seda soodustas Eesti Haigekassa otsus rahastada kaugvastuvõtte (märtsist 2020) ning kaugteraapiaid (novembrist 2020). Kriisiolukorras tervishoiusüsteemis tehtud muudatuste tulemusena suurenes märkimisväärselt psühhiaatrite kaugvastuvõttude osakaal (20–38%), samuti suurenes vaimse tervise õe ja kliiniliste psühholoogide kaugvastuvõttude ning kaugteraapiaseansside osakaal (13–24%). Kroonilise psüühikahäirega inimese kontaktiks tervishoiusüsteemis võikski olla vaimse tervise õde. Tema vastuvõttudel oleks abi kaugjälgimisest, mille käigus toimub digilahenduse abil ja inimese nõusolekul terviseandmete kogumine, analüüsimine ja eelnevalt kokkulepitud kujul spetsialistile edastamine.
Vaimse tervise häiretega kaasneb märkimisväärne kulu tervishoiusüsteemile, seejuures on esmaseid juhtumeid ravida üldjuhul kallim kui korduvaid. Vaimse tervise edendamine ja probleemide ennetamine on nii inimese enda, tema lähedaste kui ka ühiskonna jaoks tulemuslik, kuid sellesse investeeritakse endiselt põhjendamatult vähe (Le jt 2021).
Ühiskonna seisukohast on oluline silmas pidada kahte tüüpi kulusid:
- otsesed kulud tervishoiu- ja sotsiaalsüsteemile, sealhulgas arstiabikulud ja kulutused sotsiaaltoetustele seoses töövõime vähenemisega;
- kaudsed kulud, mis on seotud vähenenud maksutuluga, kuna vähenenud töövõime ja toimetulek võivad sissetulekut kahandada või selle hoopis kaotada.
Vaimse tervise häirete raviga seotud kulude näiteks sobib depressioon, mis on üks levinumaid vaimse tervise häireid (vt Akkermann jt käesolevas peatükis). Aastal 2021 tehtud depressiooni raviteekonna analüüsist (Randver 2021) ilmnes, et kahekuulise depressiooniepisoodi käsitluse otsekulu Eesti Haigekassale on esmase depressiooni puhul ligikaudu 300 eurot, korduva puhul ligikaudu 200 eurot. Esmase juhtumi puhul on rohkem diagnostilisi protseduure (analüüsid, uuringud) kui korduva puhul, kus hindamiseks, sekkumise valikuks ja selle alustamiseks kulub aega vähem. Pikema käsitluse kulu suureneb: aastase esmase depressiooniepisoodi käsitluse maksumus on juba ligikaudu 800 eurot, korduva depressiooni puhul ligikaudu 500 eurot. Seega on kõige kulutõhusam ennetada uute kliiniliste juhtumite teket.
Perioodil 2013–2020 on Eestis esmase depressiooni (põhidiagnoosina) raviteenuste kulu järsult kasvanud 2 miljonilt rohkem kui 6 miljoni euroni aastas, korduva depressiooni puhul 2 miljonilt 5 miljoni euroni. Ka töövõimetushüvitiste kulu on tõusnud: esmase depressiooni puhul oli see 2014. aastal alla 1 miljoni euro, kuid 2020. aastal juba üle 2 miljoni. Retseptide alusel välja ostetud ravimitega seotud kulu nii patsiendile kui ka Eesti Haigekassale on perioodil 2005–2020 jäänud suhteliselt stabiilseks.
Raviresistentse ja suitsiidse depressiooni levimuse ning majandusliku mõju 2021. aasta uuringu (Anspal ja Sõmer 2021) tulemused näitavad samuti, et depressiooniga kaasnevad märkimisväärsed kulud. Depressiooniga patsientide suitsiidide kulu arvutamisel lähtuti OECD soovitatavast inimelu statistilisest väärtusest, mis põhineb maksevalmiduse hinnangutel (OECD 2012). Kandes OECD soovitatud väärtuse üle Eesti 2020. aasta hindadesse, leiti suitsiidijuhtumi keskmiseks kuluks 4,6 miljonit eurot (see sisaldab nii majanduslikku kulu riigile ja isikule endale kui ka heaolu kaotust laiemalt).
Vaimse tervise probleeme ennetada on kulutõhusam kui ravida ning ravida on kulutõhusam kui ravimata jätta. Iga ennetusse investeeritud euro võib tulevikus kokku hoida olenevalt sekkumisest 5–50 eurot (WSIPP 2019).
Sellest teadmisest hoolimata on ennetavate sekkumiste kättesaadavus piiratud, neid ei rakendata süsteemselt ning nende mõju enamasti ei hinnata.
Kõrvuti ennetustegevuste piiratud kättesaadavusega on vaimse tervise raviteekonnad killustatud, keerulised ja ressursinappuses. Tasakaalustamist vajavad inimeste konkreetsed abivajadused ning tugisüsteemide pakutavad sekkumised. Seejuures peab olema tagatud sekkumiste ligipääsetavus, sihipärasus ja kvaliteet.
Vähendamaks häbimärgistatust ning suurendamaks probleemide varajast märkamist ja ennetamist, tuleb arendada inimeste sotsiaal-emotsionaalseid ja eneseabioskusi, investeerida tulemuslike sekkumiste ulatuslikumasse elluviimisesse, kujundada inimesi ümbritsevad keskkonnad turvalisemaks ja sotsiaalset sidusust toetavamaks, lihtsustada raviteekondi, täiendada abivõimalusi ning nende kättesaadavust ja järjepidevust. Lisaks on vajalik hea koostöö valdkondade vahel ning arengu kiirendamine digilahenduste laiema kasutuselevõtuga.
Anniste, K., Biin, H., Osila, L., Koppel, K., & Aaben, L. (2018). Lapse õiguste ja vanemluse uuring 2018. Uuringu aruanne. Tallinn: Poliitikauuringute Keskus Praxis. Kättesaadav: https://www.praxis.ee/wp-content/uploads/2017/11/Lapsed-vanemad-aruanne.pdf
Anspal, S. & Sõmer, M. (2021). Raviresistentse ja suitsiidse depressiooni levimus ning majanduslik mõju. Eesti Rakendusuuringute Keskus CENTAR. Kättesaadav: https://centar.ee/tehtud-tood/raviresistentse-ja-suitsiidse-depressiooni-levimus-ning-majanduslik-moju
Barry, M. M., & Jenkins, R. (2007). Implementing Mental Health Promotion. Springer Nature.
Eesti rahvastiku vaimse tervise uuringu konsortsium (2022). Eesti rahvastiku vaimse tervise uuringu lõpparuanne. Tallinn, Tartu: Tervise Arengu Instituut, Tartu Ülikool. https://www.tai.ee/et/rvtu
Habicht, T., Reinap, M., Kasekamp, K., Sikkut, R., Aaben, L. & Ewout, V. G. (2018). Estonia: Health System Review. Health Systems in Transition, 20(1): 1-193
Haggerty, R. J., & Mrazek, P. J. (Eds.). (1994). Economic Issues. In Reducing risks for mental disorders: Frontiers for preventive intervention research, 405-414. Washington (DC): National Academies Press (US).
Le, L. K.-D., Esturas, A. C., Mihalopoulos, C., Chiotelis, O., Bucholc, J., Chatterton, M. L., & Engel, L. (2021). Cost-effectiveness evidence of mental health prevention and promotion interventions: A systematic review of economic evaluations. PLoS Medicine, 18(5), e1003606. https://doi.org/10.1371/journal.pmed.1003606
OECD (2012). Mortality Risk Valuation in Environment, Health and Transport Policies. Kättesaadav: https://www.oecd.org/environment/mortalityriskvaluationinenvironmenthealthandtransportpolicies.htm
OECD. (2021). A New Benchmark for Mental Health Systems: Tackling the Social and Economic Costs of Mental Ill-Health. OECD Health Policy Studies, OECD Publishing. https://doi.org/10.1787/4ed890f6-en
Randver, R. (2021). Depressiooniga tööealise inimese raviteekonna kaardistamine ja analüüs. Lõppraport. Eesti Haigekassa. Kättesaadav: https://www.haigekassa.ee/partnerile/raviasutusele/depressiooni-raviteekond.
Riigikontroll. (2020). Hariduse tugiteenuste kättesaadavus. Kättesaadav: https://www.riigikontroll.ee/tabid/206/Audit/2516/language/et-EE/Default.aspx.
Rüsch, N., Angermeyer, M. C., & Corrigan, P. W. (2005). Mental illness stigma: Concepts, consequences, and initiatives to reduce stigma. European Psychiatry, 20(8), 529–539.
Sisask, M., Kõlves, K., & Hegerl, U. (2021). Intervention studies in suicide research. In K. Kõlves, M. Sisask, P. Värnik, A. Värnik, & D. De Leo (Eds.), Advancing Suicide Research (pp. 99–120). Hogrefe Publishing.
Sotsiaalministeerium (2016). Elanikkonna küsitlus: Elanikkonna teadlikkus, suhtumine ja hoiakud vaimse tervise teemal. Kättesaadav: https://www.sm.ee/sites/default/files/content-editors/eesmargid_ja_tegevused/Norra_toetused/Rahvatervise_programm/elanikkonna_teadlikkus_suhtumine_ja_hoiakud_vaimse_tervise_teemadel_2016.pdf.
Sotsiaalministeerium (2020a). Vaimse tervise roheline raamat. Kättesaadav: https://www.sm.ee/media/1345/download.
Sotsiaalministeerium. (2020b). Rahvastiku tervise arengukava 2020-2030. Kättesaadav: https://www.sm.ee/rahvastiku-tervise-arengukava-2020-2030.
Steel, Z., Marnane, C., Iranpour, C., Chey, T., Jackson, J. W., Patel, V., & Silove, D. (2014). The global prevalence of common mental disorders: a systematic review and meta-analysis 1980–2013. International Journal of Epidemiology, 43(2), 476-493.
Streimann, K. (2019). Riskikäitumise ennetamine paikkonnas. Rahvatervise spetsialistide rühmaintervjuude kokkuvõte. Tallinn: Tervise Arengu Instituut. Kättesaadav: https://www.tai.ee/sites/default/files/2021-03/157355322514_Riskikaitumise_ennetamine_paikkonnas.pdf.
Streimann, K., & Vilms, T. (2021). Vaimse tervise probleemide ennetus koolis. Harjumaa koolide tugispetsialistide ja koolijuhtide rühmaintervjuude kokkuvõte. Tallinn: Harjumaa Omavalitsuste Liit. Kättesaadav: https://www.hol.ee/docs/hol%20vaimne%20tervis_1.pdf.
Vainre, M., Akkermann, K., Laido, Z., Veldre, V., & Randväli, A. (2021). Kroonviiruse epideemia psühhosotsiaalsete tagajärgedega toimetulek. Tallinn: Sotsiaalministeerium. Kättesaadav: https://www.sm.ee/media/2128/download.
WSIPP (2019). Washington State Institute for Public Policy. Benefit-cost results. Kättesaadav: https://www.wsipp.wa.gov/BenefitCost